Ulcère de Buruli, une maladie négligée
Origine et transmission de l'ulcère de buruli
Comme la tuberculose et la lèpre, l'ulcère de Buruli est dû à un type de mycobactérie (appelé Mycobacterium ulcerans). Le mode exact de transmission demeure toutefois inconnu et fait encore l'objet de recherches. Il n’y a pas de transmission directe d'une personne à l'autre. Certaines recherches suggèrent qu'en Afrique, les insectes aquatiques hébergent les mycobactéries dans leurs glandes salivaires. Des études plus récentes laissent présager qu'un type de moustique pourrait être un vecteur ; si cela était confirmé, l'ulcère de Buruli serait la seule maladie mycobactérienne connue à être transmise par des insectes.
Une maladie qui touche principalement l'Afrique de l'ouest
L'ulcère de Buruli touche principalement l’Afrique occidentale, bien qu'il ait été signalé ailleurs en Afrique, en Amérique, en Asie et dans le Pacifique occidental. C’est une maladie focale, qui touche les communautés vivant le long de plans d'eau à écoulement lent tels que les étangs, les marais et les lacs.
A l’échelle du continent le nombre de cas d’'ulcère de Buruli peut être considérée comme faible, mais la prévalence atteint 0,25 % de la population dans certaines régions, et des pays comme le Bénin, la Côte d'Ivoire ou le Ghana signalent quelques milliers de cas chaque année.
« On pense que de nombreux cas ne sont pas signalés, en raison de la connaissance limitée de la maladie, de l'accès restreint à un diagnostic fiable car uniquement disponible dans quelques laboratoires, de sa distribution focale et du fait qu'elle touche principalement les communautés rurales pauvres, » rappelle le Pr Yap boum, épidémiologiste à Epicentre qui dirige une étude visant à simplifier le diagnostic de l'ulcère du buruli.
Tous les âges et tous les sexes sont concernés, mais les personnes séropositives et les jeunes semblent être les plus à risque, la plupart des patients ayant moins de 15 ans.
Symptômes de l'ulcère de Buruli
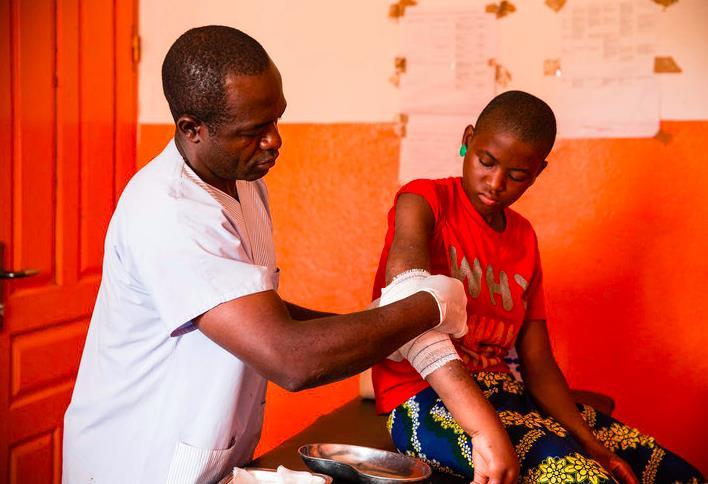
L'ulcère de Buruli est infection chronique de la peau qui commence généralement par un nodule, une plaque ou un œdème qui se transforme progressivement en ulcère. Avec le temps, il peut entraîner une destruction massive des tissus et des déformations débilitantes. Les premières manifestations cliniques ne sont pas spécifiques et la maladie évolue lentement ; beaucoup de personnes touchées ne cherchent pas à se faire soigner tant qu'il n'y a pas de nécrose cutanée majeure nécessitant une intervention chirurgicale importante et une hospitalisation prolongée.
S'il n'est pas traité, l'ulcère de Buruli peut entraîner des complications. Une intervention chirurgicale, y compris un débridement important, peut être nécessaire pour enlever les tissus nécrosés, recouvrir les défauts de la peau et réparer les déformations. Dans les cas extrêmes, l'amputation ne peut être évitée. Les patients souffrant d'un ulcère de Buruli sont souvent victimes de stigmatisation et d'ostracisme dans leur communauté. Cette stigmatisation affecte leur santé mentale et ils souffrent généralement de dépression, de désir suicidaire, d'alcoolisme et de syndrome post-traumatique.
L’enjeu : améliorer le diagnostic de l’Ulcère de Buruli
Le diagnostic de l’Ulcère de Buruli peut être établi en laboratoire par la recherche au microscope de la présence de mycobactéries dans les échantillons provenant des lésions. Cette méthode manque toutefois de précision et seul un peu plus d'un cas sur deux sont ainsi détecté. Le diagnostic peut également être confirmé en cultivant la bactérie, ou en utilisant des techniques d'amplification de l'ADN connues sous le nom de PCR. Ces outils sophistiqués nécessitent l'accès à un laboratoire de haute technologie. Or l'ulcère de Buruli touche principalement des personnes vivant dans des régions reculées ou pauvres en ressources qui n'ont pas accès à ce type de laboratoire.
La perception du personnel médical envers les patients atteints de l'ulcère de Buruli est également l'un des facteurs qui retardent le diagnostic précoce. Certains se sentent stigmatisés et préfèrent s'adresser aux guérisseurs traditionnels qui les traitent avec plus de dévouement.
A cela s’ajoute le coût élevé des soins dans les centres de santé spécialisés. Très peu de structures savent comment traiter l'ulcère de Buruli.
« Ce qu'il faut, c'est un outil de diagnostic plus simple et plus efficace et pouvant être utilisé sur le terrain, en particulier dans les régions reculées », explique le professeur Yap Boum.
Le score clinique ne nécessite aucune plate-forme de diagnostic et pourrait être adapté aux environnements dont l'infrastructure sanitaire est très limitée. Idéalement, ce système de notation doit être suffisamment simple pour que les guérisseurs consultés en première instance puissent l’utiliser.
« Une étude récente réalisée par Epicentre et MSF au Cameroun en partenariat le Ministère de la Santé du Cameroun, Fairmed, le CIRES et le Centre Pasteur du Cameroun a validé un score clinique qui peut être utilisé de la même manière par les infirmières et les cliniciens. Ce score peut confirmer 8 patients sur 10 diagnostiqués par PCR. Il devrait être inclus dans les prochaines directives sur la gestion des plaies chroniques au niveau mondial, » ajoute l'épidémiologiste.
Parallèlement des tests de diagnostic rapide sont encore en cours de développement et leurs performances seront évaluées d'ici 2021 dans de nombreux pays africains.
Des avancées dans le traitement de l’ulcère de Buruli
Depuis de nombreuses années, le traitement de base de l'ulcère de Buruli consiste en une intervention chirurgicale. L'OMS recommande désormais une cure de 8 semaines d'antibiotiques oraux, à base de rifampicine et de clarithromycine. Cette antibiothérapie orale a rendu le traitement plus accessible aux patients, et ce, malgré la pénurie de médicaments, observé notamment pendant la pandémie COVID-19, et provoqué par la réorientation de la production vers l'azithromycine. De plus en plus de preuves montrent que les lésions précoces et limitées peuvent être traitées efficacement avec des antibiotiques seuls, sans qu'il soit nécessaire de recourir à la chirurgie et à l'hospitalisation.
En plus des antibiotiques administrés pour tuer les mycobactéries, des pansements modernes à base de mousse et de composé hydrogel sont désormais appliqués sur les ulcères de Buruli pour nettoyer et guérir les plaies, mais aussi prévenir la douleur et les saignements associés aux compresses de gaze.
Face aux risques de stigmatisation, de dépression et autres problèmes de santé mentale auxquels sont confrontés les patients, le traitement ne doit pas se limiter au seul soin des plaies et devrait inclure un soutien psychologique qui n'est malheureusement pas disponible dans la plupart des milieux aux ressources limitées.
La médecine traditionnelle occupe une place importante dans le traitement de l'ulcère de Buruli. Au Cameroun, plus de 80 % des patients qui se rendent à l'hôpital consultent d'abord un guérisseur traditionnel. Leur intégration dans la prise en charge des patients est essentielle pour garantir des soins adéquats et limiter les retards dans l'accès aux soins.
Comment prévenir l'ulcère de Buruli ?
Comme les modes de transmission de l'agent pathogène responsable de l'ulcère de Buruli (par exemple M. ulcerans) demeurent encore inconnus, il est actuellement difficile de concevoir et de mettre en œuvre des stratégies de prévention efficaces.
Aucun vaccin n’existe contre l'ulcère de Buruli. Quelques études ont évalué l'effet possible de la vaccination au BCG sur le risque d'ulcère de Buruli, mais aucune association significative n'a pu être mise en évidence.
La sensibilisation et l’information permanente des populations vivant dans les zones endémiques reste en conséquence la principale option. Elle repose sur le rappel de l’importance
- de porter des bottes et des vêtements couvrant tout le corps pour aller dans les rivières qui hébergent les vecteurs de la bactérie.
- d’éviter tout contact avec l'environnement, en particulier pour les agriculteurs et les pêcheurs dans les régions ou zones endémiques.
« Par ailleurs une consultation précoce à l'hôpital associée à une meilleure collaboration avec les guérisseurs traditionnels est primordiale pour garantir une prise en charge précoce des patients atteints d'ulcère de Buruli et en conséquence éviter le cas d'infirmité que nous observons dans notre environnement » ajoute Yap Boum.
Vers une meilleure prise en charge de l'ulcère de Buruli
L'Organisation mondiale de la santé a soutenu la lutte dans les pays où l’incidence est la plus élevée. Médecins Sans Frontières (MSF) et d'autres ONG ont œuvré à mieux faire connaître l'ulcère de Buruli et démontré que des interventions simples peuvent faire la différence et répondre aux besoins des patients. L'intégration récente de toutes les maladies négligées cutanées – ulcère de Buruli, leishmaniose cutanée, lèpre, pian et d’autres -, dans des programmes globaux, devrait pouvoir renforcer les réponses opérationnelles sur le terrain. Cette stratégie devrait améliorer la détection de l'ulcère de Buruli à des stades plus précoces, ce qui est crucial pour réduire la nécessité d'une intervention chirurgicale.
Toutefois, il reste encore beaucoup de chemin à parcourir avant que l'ulcère de Buruli puisse être contrôlé efficacement. Il s'agit d'une maladie très négligée et la sensibilisation tant au niveau des pays qu'au niveau des communautés doit se poursuivre. De nombreuses lacunes demeurent dans les connaissances, notamment en ce qui concerne la transmission et les facteurs de risque.
En outre, l'engagement communautaire et l'intégration des guérisseurs traditionnels dans la prise en charge des patients sont des étapes clés vers des programmes de santé publique plus solides. Il est également nécessaire de développer davantage de projets de recherche pour améliorer la prévention et la détection de l'ulcère de Buruli, le traitement des plaies et le soutien psychologique apporté aux patients.